Purpura rhumatoide de l´enfant : à propos de 46 cas
Maha Oudrhiri, Abdelali Bentahila, Bouchra Chkirate
Corresponding author: Maha Oudrhiri, Service de Rhumatologie Pédiatrique de l´Hôpital d´Enfant de Rabat, Faculté de Médecine et de Pharmacie de Rabat, Université Mohamed V, Rabat, Maroc 
Received: 30 Nov 2019 - Accepted: 11 Feb 2020 - Published: 18 Apr 2020
Domain: Rheumatologist,Pediatric gastroenterology,Pediatrics (general)
Keywords: Purpura rhumatoïde, néphropathie, complications digestives, arthralgie, enfant
©Maha Oudrhiri et al. PAMJ Clinical Medicine (ISSN: 2707-2797). This is an Open Access article distributed under the terms of the Creative Commons Attribution International 4.0 License (https://creativecommons.org/licenses/by/4.0/), which permits unrestricted use, distribution, and reproduction in any medium, provided the original work is properly cited.
Cite this article: Maha Oudrhiri et al. Purpura rhumatoide de l´enfant : à propos de 46 cas. PAMJ Clinical Medicine. 2020;2:149. [doi: 10.11604/pamj-cm.2020.2.149.21147]
Available online at: https://www.clinical-medicine.panafrican-med-journal.com//content/article/2/149/full
Purpura rhumatoide de l´enfant : à propos de 46 cas
Rheumatoid purpura in children : a survey of 46 cases
Maha Oudrhiri1,&, Abdelali Bentahila1, Bouchra Chkirate1
1Service de Rhumatologie Pédiatrique de l´Hôpital d´Enfant de Rabat, Faculté de Médecine et de Pharmacie de Rabat, Université Mohamed V, Rabat, Maroc
&Auteur correspondant
Maha Oudrhiri, Service de Rhumatologie Pédiatrique de l´Hôpital d´Enfant de Rabat, Faculté de Médecine et de Pharmacie de Rabat, Université Mohamed V, Rabat, Maroc
Le purpura rhumatoïde (PR) est une vascularite des petits vaisseaux secondaire à des dépôts d'immunoglobulines de type IgA. Bien que le PR soit décrit depuis longtemps, c´est une pathologie qui reste encore mal comprise. Il peut parfois être difficile d´établir un diagnostic clinique si le tableau complet n´est pas présent dès le début. Les auteurs ont réalisé une analyse rétrospective de 46 cas de purpura rhumatoïde colligés dans le service de pédiatrie de l´hôpital d´enfant de Rabat (Maroc) sur une période de 10 ans (2008-2018). L'âge moyen des patients était de sept ans et demi. Une prédominance féminine a été objectivée (sex-ratio de 0,76). Le purpura est le maître symptôme (100%). L'atteinte articulaire était présente dans 56,5% des cas, digestive dans 65,2% des cas et rénale dans 52% des cas. L'évolution était toujours favorable. L'objectif de ce travail est d'analyser les particularités épidémiologiques, cliniques et évolutives de cette maladie afin de mieux comprendre l'approche clinique du traitement du PR et de préparer des plans de formation pour les résidents et les pédiatres dans le but d'améliorer la qualité des soins de santé.
Rheumatoid purpura (RP) is a small vessel vasculitis secondary to IgA immunoglobulin deposits. Although the RP has been described for a long time, it is a pathology that remains poorly understood. It can sometimes be difficult to establish a clinical diagnosis if the complete picture is not present from the beginning. The authors conducted a retrospective analysis of 46 cases of rheumatoid purpura collected in the pediatric ward of the Rabat Children's Hospital (Morocco) over a period of 10 years (2008-2018). The average age of the patients was seven and a half years. A female predominance has been objectified (sex ratio of 0.76). Purpura is the master symptom (100%). Articular involvement was present in 56.5% of cases, digestive in 65.2% of cases and renal in 52% of cases. The evolution has been always favorable. The aim of this study was to precisely the epidemiological, clinical profiles and course of this disease in order to better understand the clinical approach of RP treatment and to prepare training plans for residents and pediatricians for the purpose of improving the quality of health care.
Key words: Rheumatoid purpura, nephropathy, digestive complication, arthralgia, child
Le purpura de Henoch-Schönlein (PHS) ou purpura rhumatoïde est, en Occident, la vascularite systémique la plus fréquente de l´enfant. Les premières descriptions de la maladie ont été faites par le docteur Heberden en 1801 puis complétées par les docteurs Henoch et Schönlein en 1837, c´est pourquoi la maladie est appelée purpura de Henoch-Schönlein dans certains pays [1]. Cette vascularite leucocytoclasique IgA-médiée des petits vaisseaux touche principalement la peau, les articulations, le tube digestif et les reins. Si la clinique du PHS est facilement reconnaissable, l´étiologie reste encore inconnue. Le pronostic à court terme est bon et dépend essentiellement de l´atteinte digestive. Le pronostic à long terme dépend de l´atteinte rénale qui survient dans environ 35% des cas. Le but de ce travail est dans un premier temps de ressortir les particularités épidémiologiques, cliniques, biologiques, thérapeutiques et évolutives de cette affection à travers 46 cas puis dans un deuxième temps de comparer nos résultats avec les données de la littérature tout relevant les particularités de notre série.
Il s´agit d´une étude rétrospective de purpura rhumatoïde colligés au Service de Pédiatrie IV de l´Hôpital d´Enfant de Rabat sur 46 cas de patients âgé de moins de 16 ans sur une période de 10 ans (2008-2018). Le diagnostic de PR a été retenu sur l´existence simultanée d´un syndrome cutané et au moins de l´un des trois autres signes de la maladie (syndrome articulaire, digestif, rénal). Pour chaque patient, une fiche a été réalisée afin de préciser les données épidémiologiques cliniques, paracliniques, thérapeutiques et évolutives. Les difficultés rencontrées étaient liées à l´exploitation des dossiers, au manque de certaines données et bilans lors du suivi et surtout la non informatisation des archives.
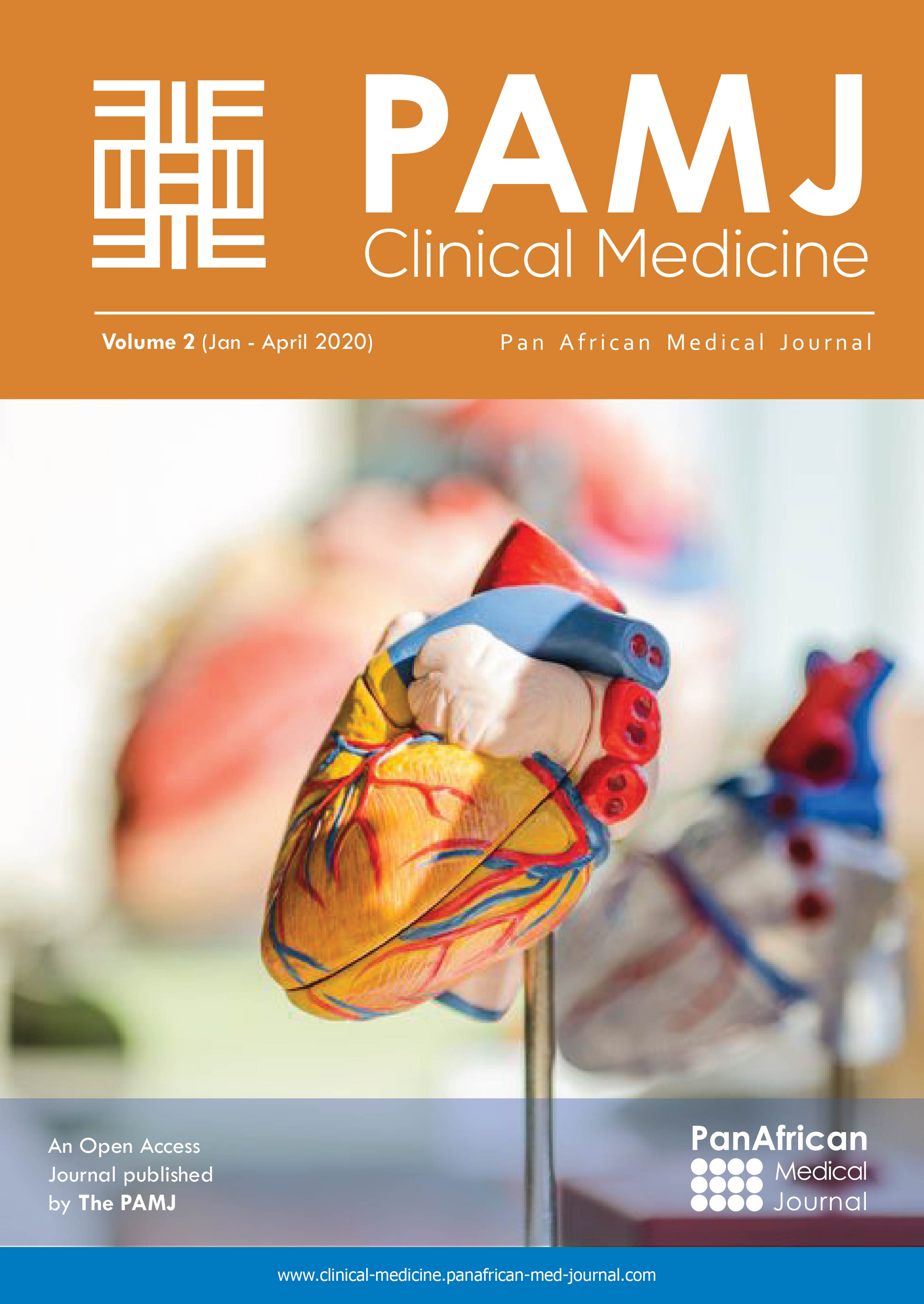
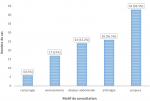
Notre série se compose de 20 garçons et 26 filles avec un sex-ratio (M/F) de 0,76. L´âge de nos patients allait de 2 à 14 ans avec une moyenne d´âge de sept ans et demi. Plus de la moitié de nos patients (63%) ont été hospitalisés en hiver et en automne, probablement en relation avec la fréquence des épisodes d´infections respiratoires en ces saisons surtout que le facteur déclenchant infectieux a été retrouvé dans 61% des cas cependant aucune prise médicamenteuse déclenchante n´a été notée. Le mode d´installation était brutal dans 43% des cas et insidieux dans 57%. Le délai de consultation était dans 72% des cas < 10 jours. Le purpura reste le maître symptôme, ayant poussé les familles a consulté dans 93,5% des cas (Figure 1). Il est surtout de type pétéchial (76%), ecchymotique (17%), pétéchial et ecchymotique (7%). Le purpura était bilatéral, grossièrement symétrique avec une localisation élective au niveau des membres inférieurs (80%), une atteinte des membres supérieurs (37%), et plus rarement au niveau des fesses (15%) (Figure 2). Le purpura a regressé lentement en moyenne en 10 jours (entre 4 et 25 jours) pour tous nos malades. Le syndrome articulaire était présent dans 56,5% des cas.
Il se présentait le plus souvent sous forme d´arthralgies : ce sont surtout les articulations des membres inférieurs qui étaient touchées (80%), avec une localisation préférentielle au niveau des genoux (78%). Quatre cas d´arthrite ont été notées dans notre série. L´atteinte digestive existait dans 65,2%, à type de douleur abdominale (80%), de vomissements (56%) et des hémorragies digestives (23%). Ces signes pouvaient être isolés ou associés. On a enregistré 13 cas de complications digestives type invagination intestinale dans 8 cas, d´hématome pariétaux dans 4 cas et 1 cas de crise pseudo-appendiculaire. Sur 46 cas de PR nous avons dénombré 24 cas d´atteinte rénale soit 52,17%, elle a été retrouvée chez 16 filles contre 8 garçons. Les signes révélateurs sont surtout biologiques, les manifestations cliniques souvent absentes ou discrètes (Figure 3). Sur le plan biologique, un bilan inflammatoire a été demandé auprès de tous les malades lors de l´hospitalisation. Il comprenait les dosages de la vitesse de sédimentation, la protéine C-réactive et du fibrinogène. Il était revenu positif chez 33 malades (71,73%). La numération formule sanguine montrait une hyperleucocytose à Polynucléaires neutrophiles (PNN) chez 28 malades (61%) et une anémie inflammatoire et une thrombocytose dans 12 cas (26%).
Les examens radiologiques ont été pratiqués en fonction du type de complication. L´abdomen sans préparation (ASP), a été pratiqué chez 14 patients devant la suspicion de perforation intestinale à la recherche d´un pneumopéritoine, a montré des niveaux des hydro-aériques dans deux cas. L´echographie abdomino-rénale pratiquée chez tous les patients ayant présenté une symptomatologie digestive montrant différentes anomalies (Tableau 1). L´endoscopie digestive haute était pratiquée chez un seul cas montrant une gastrite sévère diffuse avec des larges plages ulcérées. Une biopsie rénale a été réalisée chez sept patients montrant une glomérulonéphrite segmentaire et focale (classe II) dans une glomérulonéphrite proliférative endocapillaire diffuse (classe III). Sur le plan thérapeutique, l´hospitalisation était systématique chez tous nos patients. Les antalgiques et les antispasmodiques ont été prescrits pour des douleurs abdominales chez 27 patients soit 58,69%. La corticothérapie par voie orale a trouvé son indication dans les cas de douleurs abdominales intenses non contrôlées par les antalgiques usuels et les cas d´atteinte rénale chez 30 patients soit 65,21% des cas. La prednisone était la molécule prescrite et la dose d´attaque était de 1 à 2 mg/kg/j, avant de procéder à sa dégression. La durée du traitement par corticothérapie orale pour les cas des douleurs abdominale était de 3 à 4 semaines.
La durée minimale pour les cas d´atteinte rénale était de 6 mois et la maximale de14 mois. Une bonne réponse à la prednisone a été notée chez 16 patients, soit 53,33% des cas 9 malades (45,5%) ne se sont pas améliorés sous corticothérapie orale, et une corticodépendance s´est manifestée chez 1 malade, imposant dans les deux cas l´adjonction d´un traitement de deuxième ligne. Les immunosuppresseurs ont été prescrits chez 10 patients soit 21,73% en collaboration avec l´équipe de néphropédiatrie. Les molécules utilisées étaient la cyclosporine et cyclophosphamide. La durée maximale était de 3 ans et la durée minimale était de 6 mois avec une bonne évolution. Après un recul moyen chez nos patients d´un an et demi, l'évolution à court terme était favorable pour l´atteinte cutanée, articulaire et digestive avec régression en moyenne dans les 15 jours. Les patients qui ont présenté une atteinte rénale ont bien évolué sous traitement avec disparition de l´hématurie et de la protéinurie dans la 1re année de la maladie au maximum sauf pour deux cas qui présentaient des poussées avec plusieurs rechutes nécessitant la réhospitalisation.
Le purpura rhumatoïde (PR) est la vascularite la plus fréquente de l´enfant avec une incidence annuelle d'environ 10 cas pour 100 000 habitants [2]. Cependant l´absence de registre national ne nous permet pas d´apprécier sa fréquence sur le plan national. Le PR est le plus souvent considéré comme une pathologie de la deuxième enfance, tel était le cas pour notre série, dont le maximum de fréquence se situe entre six et huit ans [3]. Dans la plupart des études, une prédominance masculine était retrouvée alors que certaines études [4, 5] ont montré une prédominance féminine comme la nôtre. Ces variations peuvent être attribuables à la petite taille des échantillons, dans la majorité des études précédentes et aux différentes périodes, races et zones géographiques à partir desquelles les données ont été enregistrées et analysées. La saison offrant le plus grand nombre de recrutement est la saison hiverno-automnière probablement en relation avec la fréquence des épisodes d´infections respiratoires en ces saisons. Le purpura Henoch-Schönlein est une vascularite systémique des petits vaisseaux, causée par une immunoglobuline A, avec dépôt d'IgA dans la paroi des vaisseaux conduisant à des symptômes touchant la peau, les articulations, les intestins et les reins [6].
Dans 25 à 90% des cas, on retrouve un facteur déclenchant : le plus souvent une infection bactérienne (streptocoque, mycoplasma pneumoniaie, staphylocoque, clostridium) ou virale (parvovirus B19, Epstein-Barr virus (EBV), adénovirus, virus ourlien, HIV), plus rarement, une infection parasitaire, piqûre d'insecte, voire toxique (cocaïne), parfois une prise médicamenteuse (antibiotiques, antiinflammatoires non-stéroïdiens (AINS), Inhibiteurs de l´enzyme de conversion (IEC)) et exceptionnellement une vaccination [7]. Dans la présente enquête, seule l´infection a été retrouvée comme facteur déclenchant. Le diagnostic de Heat shock proteins (HSP est mieux déterminé par la présence de purpura ou de pétéchies (généralement palpables) avec une prédominance au niveau des membres inférieurs ainsi que de 1 ou plus des 4 critères regroupés dans le Tableau 2 [8-10]. Des symptômes supplémentaires incluent fièvre, douleur scrotale et œdème chez les garçons et rarement des manifestations pulmonaires, cardiaques ou neurologiques. Le diagnostic repose donc essentiellement sur l´examen clinique. Il n´est difficile qu´en l´absence de signes cutanés à la période initiale. Le début de la maladie est souvent aigu et les principaux signes apparaissent en quelques jours ou sont décalés de 2 à 3 semaines les uns par rapport aux autres.
Le début de la maladie est souvent aigu et les principaux signes apparaissent en quelques jours ou sont décalés de 2 à 3 semaines les uns par rapport aux autres [11]. Le syndrome cutané est constamment rapporté dans le PR avec une fréquence de 95 à 100% [12, 13], indispensable au diagnostic et reste inaugural dans la plupart des séries dont la nôtre [14]. Les arthralgies ou arthrites sont présentes chez environ 75% des patients [12], touchant surtout les genoux et les chevilles, pouvant précéder d´une semaine l´atteinte cutanée. L´atteinte digestive est fréquente et souvent bénigne. Elle touche 50 à 75% des patients [15]. Elle a été retrouvée dans 65,2% des cas dans notre étude. L´atteinte digestive comporte principalement des douleurs et vomissements, la survenue d´une hémorragie digestive haute ou basse devant faire rechercher une complication qui conditionne le pronostic à court terme. Les complications digestives sont représentées essentiellement par les hémorragies digestives, l´invagination intestinale aigüe et la perforation [8, 12]. La fréquence de l´atteinte rénale au cours du PR varie de 20 à 100% [16]. Une hématurie macroscopique, une protéinurie, et plus rarement, un syndrome néphrotique et/ou une insuffisance rénale, peuvent s´observer.
La classification histologique utilisée est celle de l´«International study of kidney disease in children - ISKDC». C´est surtout les grades III et plus qui sont associés à un mauvais pronostic [17]. Classifications histologiques de l´atteinte rénale selon l´ISKDC : Grade I ) lésions minimes; Grade II) prolifération mésangiale; Grade III) prolifération extracapillaire avec croissants dans moins de 50% des glomérules - IIIa en association à une prolifération endocapillaire segmentaire et focale - IIIb en association à une prolifération endocapillaire diffuse; Grade IV) prolifération extracapillaire avec croissants dans 50-75% des glomérules - IVa en association à une prolifération endocapillaire segmentaire et focale - IVb en association à une prolifération endocapillaire diffuse; Grade V) prolifération extracapillaire avec croissants dans 75% des glomérules. Tous les patients doivent bénéficier d´une mesure de la pression artérielle et une analyse d'urine au moment du diagnostic, suivie d'une analyse d'urine périodique pendant 6 mois, avec une analyse d'urine supplémentaire en cas d'anomalie. Parmi les facteurs de risque incriminés pour développer l´atteinte rénale [18], on distingue la persistance du purpura, l´âge (> 7 ans) et l´intensité des symptômes abdominaux.
La sévérité du rash et le nombre de rechutes ne sont pas corrélés à la fréquence ni à la sévérité de l´atteinte rénale. Le suivi rénal doit être prolongé car l´atteinte rénale n´est présente au diagnostic que dans 20% des cas. Les jeunes filles ayant eu une atteinte rénale, même minime, résolutive sont plus à risque d´avoir une protéinurie ou de l´hypertension artérielle pendant la grossesse en comparaison avec un groupe témoin [17], ce qui laisse à penser que les enfants ayant eu un purpura rhumatoïde devraient être surveillés plus longtemps. D´autres organes peuvent être concernés [19] : uretères et vessie (urétérite sténosante, cystite hémorragique et hématomes sont exceptionnels), testicules (9% des garçons), système nerveux central (2 à 7% des cas avec atteinte multifactorielle), coeur et péricarde (myocardite, péricardite), poumons et plèvre (moins de 1% des cas), l´atteinte musculaire (hémorragie intramusculaire, myosite), parotidite, hépatosplénomégalie, cholécystite. Ces localisations sont rares et leur pronostic est généralement bon. Le diagnostic de PR est donc essentiellement clinique et les examens complémentaires sont peu contributifs. Cependant les résultats de laboratoire des patients atteints de HSP montrent des taux de globules blancs et des plaquettes normaux ou en augmentation ; généralement, sans anémie sauf en cas de saignement grave [20].
Le taux de C3, C4 normaux ou élevés et anticorps antinucléaires négatifs ainsi que le facteur rhumatoïde s´il est fait. L'échographie abdominale est propice au diagnostic précoce de l´invagination. La biopsie rénale aide à comprendre la gravité de la maladie et le succès du traitement des symptômes rénaux persistants et graves. L´évolution naturelle du PHS est la résolution spontanée et le traitement aigu repose sur le traitement symptomatique. Le repos au lit, autrefois systématique, trouve actuellement ses indications dans les formes avec altération de l´état général, une atteinte cutanée sévère ou systémique grave. Sur le plan digestif, il a été démontré que de petites doses de stéroïdes aident à diminuer l´intensité et la durée des douleurs [21]. Ce traitement est à prescrire en accord avec les chirurgiens lorsqu´une complication chirurgicale a été formellement exclue. Cependant pour les formes réfractaires aux stéroïdes, les traitements immunomodulateurs non stéroïdiens (INST) ont été ponctuellement utilisés [22]. Les arthrites sont traitées par les AINS, toutefois, les stéroïdes peuvent également avoir un effet bénéfique. Le traitement de la néphrite reste sujet à controverse. Un traitement est recommandé dans les formes sévères (syndrome néphrotique, insuffisance rénale, croissants épithéliaux > 50%).
Dans ces formes, un traitement par de fortes doses de méthylprédnisolone suivi par une corticothérapie orale a permis une amélioration histologique, une régression de la protéinurie et une préservation de la fonction rénale. D´autres auteurs préconisent l´adjonction d´immunosuppresseurs à la corticothérapie (cyclophosphamide, azathioprine, ciclosporine) [23]. Sur le plan évolutif, l´ensemble de la symptomatologie régresse habituellement entre quelques jours et quelques semaines et le pronostic à long terme dépend exclusivement de l´atteinte rénale d´où intérêt du suivi.
Le purpura rhumatoïde est une pathologie pédiatrique classique dont la présentation et les critères de diagnostic sont bien définis dans la littérature. Malgré de grands progrès dans la recherche ces dernières années, la pathogénèse reste incomprise. La majorité des cas est précédée par une infection du système respiratoire supérieur comme le montre différentes séries au fil des années, avec des dépôts vasculaires d'IgA dans les différents systèmes atteints et responsables des manifestations de la maladie. Son pronostic dépend de l´atteinte digestive à la phase aiguë et de la néphropathie à long terme.
Etat des connaissances actuelles sur le sujet
- Le purpura de Henoch-Schönlein (PHS) ou purpura rhumatoïde est, en Occident, la vascularite systémique la plus fréquente de l´enfant. Les premières descriptions de la maladie ont été faites par le docteur Heberden en 1801 puis complétées par les docteurs Henoch et Schönlein en 1837, c´est pourquoi la maladie est appelée purpura de Henoch-Schönlein dans certains pays;
- Cette vascularite leucocytoclassique IgA-médiée des petits vaisseaux touche principalement la peau, les articulations, le tube digestif et les reins. Si la clinique du PHS est facilement reconnaissable, l´étiologie reste encore inconnue;
- Le pronostic à court terme est bon et dépend essentiellement de l´atteinte digestive. Le pronostic à long terme dépend de l´atteinte rénale qui survient dans environ 35% des cas.
Contribution de notre étude à la connaissance
- Ressortir les particularités épidémiologiques avec un report de l'épidémiologie marocaine, cliniques, biologiques, thérapeutiques et évolutives de cette affection à travers 46 cas;
- Comparer nos résultats avec les données de la littérature tout en relevant les particularités de notre série avec un revue de la littérature récente;
- Simplification de l'attitude d´un pédiatre face à un purpura rhumatoïde.
Les auteurs ne déclarent aucun conflit d´intérêts.
Tous les auteurs ont lu et approuvé la version finale du manuscrit.
Tableau
1 : répartition des anomalies digestives observées
sur l´échographie
Tableau 2 : critères de diagnostic du purpura de Henoch-Schönlein (HSP), développé par
Eular printo Pres
Figure 1 : repartition selon le motif de consultation
Figure 2 : différents
aspects et siège du purpura
Figure 3 : manifestation de l´atteinte rénale dans notre série
- Chen P, Zhu XB, Ren P, Wang YB, Sun RP, Wei DE. Henoch Schonlein Purpura in children : clinical analysis of 120 cases. African health sciences. 2013;13(1):94-99. PubMed | Google Scholar
- Saulsbury FT. Clinical update : Henoch Schonlein Purpura. Lancet. 2007;369(9566):976-978. PubMed | Google Scholar
- Meriem CB, Hammami S, Chouchane S, Ghédira L, Hadded S, Chouchane C et al. Purpura rhumatoïde de l'enfant : à propos de 67 cas. Journal de pédiatrie et de puériculture. 2006;19(8):323-327. Google Scholar
- Calvino MC, Llorca J, Garcia-Porrua C, Fernandez-lqlesias JL, Rodriquez-Ledo P, Gonzalez-Gay MA. Henoch Schonlein Purpura in children from northwestern Spain : a 20-year epidemiologic and clinical study. Medicine. 2001;80(5):279-290. PubMed | Google Scholar
- Garcia-Porrua C, Calvino MC, Llorca J, Couselo JM, Gonzalez-Gay MA. Hench Schonlein Purpura in children and adults : clinical differences in a defined population. Semin Arthritis Rheum. 2002;32(3):149-156. PubMed | Google Scholar
- John BI, David BH, John HS. Current diagnosis and treatment Rheumatology - 3rd ed, 2013, New York. McGraw-Hill Education. 2013.
- Chater L, Khattala K, Bouamama H, Rami M, Afifi MA, Bouabdallah Y et al. Suspecion de purpura rhumatoide post vaccination antigrippale A (H1N1) compliqué d'invagination intestinal aiguë chez un enfant de quatre ans. Pan African Medical Journal. 2010;7:18. PubMed | Google Scholar
- Bluman J, Goldman RD. Henoch-Schönlein purpura in children : limited benefit of corticosteroids. Canadian Family Physician. 2014;60(11):1007-1010. PubMed | Google Scholar
- Hetland CE, Susrud KS, Lindahl KH, Bygum A. Henoch-Schönlein purpura: a literature review. Acta dermato-venereologica. 2017;97(10):1160-1166. PubMed | Google Scholar
- Ozen S, Pistorio A, Iusan SM, Bakkaloglu A, Herlin T, Brik R et al. EULAR/PRINTO/PRES criteria for Henoch-Schönlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008, Part II: final classification criteria. Ann Rheum Dis. 2010;69(5):798-806. PubMed | Google Scholar
- Darteyre S, Ludwig C, Lalande M, Rodière M, Guillaumont S, Morin D. Hypertension artérielle sans atteinte rénale au cours d´un purpura rhumatoïde de l´enfant. Archives de pédiatrie. 2008;15(7):1193-1196. PubMed | Google Scholar
- Chemli J, Boukadida H, Kchaou H, Selmi H, Zouari N, Hassayoun S et al. Purpura rhumatoïde de l´enfant dans le centre tunisien : étude clinique et évolutive de 122 cas. Rev Maghr Pédiatr. 2003;13(5):235-44. Google Scholar
- Chen O, Zhu XB, Ren P, Wang YB, Sun RP, Wei DE. Henoch Schonlein Purpura in children : clinical analysis of 120 cases. African health sciences. 2013;13(1):94-99. PubMed | Google Scholar
- Pillebout É, Nochy D, Thervet É. Purpura rhumatoïde. Néphrologie & Thérapeutique. 2009;5(7):663-675. PubMed | Google Scholar
- Jiao F, Shamsi BH, Mu Z, Gao N, Fang Y, Raza A. An evaluation of 182 cases with Henoch-Schonlein purpura (HSP) in China : a retrospective study and follow-up. Biomedical Research. 2017;28(14):6272-6276. Google Scholar
- Bader-Meunier B. Le purpura rhumatoïde dans tous ses états. Médecine thérapeutique/Pédiatrie. 2011;14(5):349-354. Google Scholar
- Wilhelm-Bals A, Chehade H, Girardin E. Purpura de Henoch-Schönlein : une prise en charge entre pédiatre et néphrologue pédiatre. Revue Medicale Suisse. 2011;7(283):442-6. PubMed | Google Scholar
- Assadi F. Childhood Henoch-Schönlein nephritis : a multivariate analysis of clinical features and renal morphology at disease onset. Iran J Kidney Dis. 2009;3(1):17-21. PubMed | Google Scholar
- Cochat P, Fouilhoux A, Souillet AL, David L. Purpura rhumatoïde. Encycl Med Chir. 2000;4-078.
- Ronkainen J, Nuutinen M, Koskimies O. The adult kidney 24 years after childhood Henoch-Schonlein purpura: a retrospective cohort study. Lancet. 2002;360(9334):666-70. PubMed | Google Scholar
- Cherqaoui B, Chausset A, Stephan JL, Merlin E. Intravenous immunoglobulins for severe gastrointestinal involvement in pediatric Henoch-Schönlein purpura : a French retrospective study. Archives de Pédiatrie. 2016;23(6):584-590. PubMed | Google Scholar
- Ronkainen J, Koskimies O, Ala-Houhala M, Antikainen M, Merenmies J, Rajantie J et al. Early prednisone therapy in Henoch-Schonlein purpura: a randomized, double-blind, placebocontrolled trial. J Pediatr. 2006;149(2):241-7. PubMed | Google Scholar
- Zaffanello M, Fanos V. Treatment-based literature of Henoch-Schönlein purpura nephritis in childhood. Pediatr Nephrol. 2009 Oct;24(10):1901-11. PubMed | Google Scholar